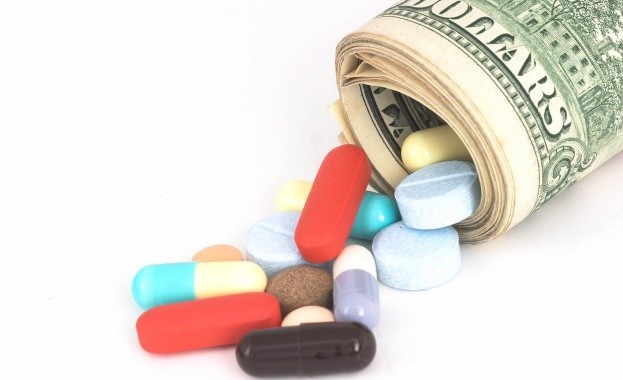
Въпросът с преките плащания в здравеопазването е един от най-важните както от гледна точка на общите разходи за здравна грижа, така и при възприемането на качеството на здравната услуга от страна на пациента. Често четем за това колко много се налага да се харчи „на ръка” извън покритието на здравноосигурителните вноски. Една от целите на обсъжданата промяна в модела на здравното осигуряване в момента е „намаляване на доплащанията от страна на пациентите”. Битува мнението, че голяма част от тези плащания са нерегламентирани, което би поставило системата на здравеопазване в значителна степен в „сивия” сектор. Дали това е така, може да се каже след анализ на частните разходи за здравеопазване и накъде те са насочени.
Частните разходи в здравеопазването, често наричани доплащания „от джоба”, могат да се класифицират като регламентирани и нерегламентирани. Регламентираните плащания са най-често (макар и не само) такси и цени за определени основни или допълнителни стоки и услуги, въведени с наредба или друг документ, които доставчикът на здравни стоки или услуги изисква от пациентите. Тук се включват плащанията за прегледи и изследвания от лекари и лаборатории с частна практика, плащанията на потребителска такса, избори на екипи в болниците и доплащания за леглодни, всички плащания и доплащания за лекарства в аптеките, разходи за очила и медицински изделия, разходите за дентална помощ от страна на пациентите и много други. За разлика от нерегламентираните плащания, регламентираните се облагат с всички дължими данъци и могат да се проследят от данъчните служби и от националната статистика.
Нерегламентираните (или неформалните, „под масата”) плащания от своя страна са онези плащания, които пациентът прави за определена здравна услуга, без това да е нормативно уредено, без да се отчита никъде и без да се получава легитимен документ за извършеното плащане. Те често се определят като корупционни плащания, имащи за цел получаване на иначе недостъпна, трудно достъпна или отложена във времето услуга, но може да се считат и за форма на благодарност от пациента към медицинския персонал. Тук се включват най-често плащанията „на ръка” на лекари или друг медицински персонал, искани нерегламентирани „дарения”, плащания за изписване на определено лечение или за лекарска експертиза при оценка на работоспособността и др. Тези плащания са част от сивия сектор на икономиката, не се облагат с данъци и на практика не се „връщат” в системата на здравеопазване. Техният размер не може да бъде лесно изчислен, но се използват различни методи за оценка. Статистиката на националните здравни сметки[1] е изградена по начин, който предполага включване и на нерегламентираните плащания, тъй като в нея са включени оценки на база на домакинските бюджети. Обхващат се разходи, които самите домакинства определят като разходи за здраве, независимо дали са регламентирани или не. Въпреки това обаче вероятно размерът им е подценен, тъй като често домакинствата отказват да декларират, дори и пред статистическия орган, онези разходи, които правят на ръка нерегламентирано.
Съгласно последните данни на Евростат за националните здравни сметки доплащанията от пациента в здравеопазването представляват близо 48% от общите разходи за здраве за 2016 г. или над 3,7 млрд. лв.). Световната банка[2] също ги оценяват на 47,7% от общите разходи за 2015 г. при средно за ЕС от 15,3%. Като съотношение към БВП частните разходи достигат 3,9% за 2015 г.[3] Това означава, че домакинствата финансират пряко в много сериозна степен здравния сектор, при това – голяма част напълно легално.
Накъде се насочват тези частни разходи може да се разгледа на графика 2. Най-голям дял от доплащанията в системата имат разходите на домакинствата за лекарства и медицински изделия – близо 2,5 млрд. лв. за 2016 г., като размерът им непрестанно се повишава. Това не е чудно, имайки предвид държавната лекарствена политика, а именно – въведените редица ограничения пред фармацевтичния сектор (например изискването за най-ниска цена на ниво производител в Европейския съюз; ценовото рефериране за лекарства, заплащани от НЗОК, с най-ниските цени в други страни от ЕС; ниския процент на реимбурсиране за голяма част от лекарствата за широко разпространени заболявания и др.) водят до относително ниски нива на реално реимбурсиране и съответно – на високи нива на доплащане за лекарства от страна на пациента. След лекарствата, значителен дял имат разходите за извънболнична помощ, а доплащанията за болнична помощ имат сравнително малък дял, достигайки до почти 330 млн. лв. годишно за 2016 г.
Нерегламентираните плащания в здравеопазването трудно могат да се оценят като размер, като опити за това са правени от фондация „Отворено общество” още през 2008 г. Изследването на „Отворено общество” показва, че размерът на типичните незаконни и нерегламентирани плащания „под масата” е около 75 млн. лв. за година (2006 г.). Имаме основания да очакваме, че в сравнение с 2006 г. досега размерът на нерегламентираните плащания в сектора не се е увеличил съществено поради факта, че голяма част от услугите, за които преди се плащаше на ръка в болничната и извънболничната помощ, се узакониха, например плащанията за избор на екип, за болничен престой във ВИП стаи и др. Разширяването на допълнителното осигуряване също допринася за изсветляване на сектора. Въпреки това съществуването им е факт[4] и проблемът трябва да бъде решен.
Можем да направим извод, че голяма част от доплащанията в здравния сектор често субективно се възприемат за нерегламентирани, независимо че са съвсем законни. Те не излизат от системата и на практика я дофинансират. Голяма част от разходите на потребителите на здравни стоки и услуги не се правят принудително, въпреки че в отделни случаи системата поставя под натиск пациентите да търсят по-бърз и лесен достъп до стоки и услуги, като плащат от джоба си. Най-типичен пример са разходите за лекарства, които се правят по предписание на лекар или по усмотрение на пациента, но в голямата си степен за заплатени лично от него, а не от НЗОК. Независимо от всичко, обаче, размерът на доплащанията е значителен и това поставя голяма част от бедните домакинства под сериозно изпитание при реализирането на здравен риск. Този факт трябва да бъде отчетен при обсъжданията на промяна на модела на осигуряване, за да не се стига дотам домакинствата да плащат все повече. На този етап предложените два модела от министър Ананиев не дават отговор на въпроса по какъв начин ще се намалят доплащанията в сектора, нито пък за кои точно доплащания се тревожи министърът.
Оставаме с впечатление, че доплащанията в болничния сектор, които в момента съществуват, ще продължат да се плащат и в бъдеще в подобен размер, докато доплащанията, които най-много натежават на домакинствата – най-вече за лекарствата и медицинските изделия, изобщо не се третират в предложените два модела за осигуряване. В този случай можем да предположим, че доплащанията в здравеопазването няма да намалеят, а леко ще се трансформират, което едва ли е решение на проблема.
[1] Повече информация за методологията на Системата на здравни сметки може да се разгледа тук.
[2] https://data.worldbank.org/indicator/SH.XPD.OOPC.CH.ZS?locations=BG
[3] http://apps.who.int/nha/database/ViewData/Indicators/en
[4] Например тук: Atanasova, Elka, Milena Pavlova, Emanuela Moutafova Bernd Rechel, Wim Groot „Informal payments for health services: the experience of Bulgaria after 10 years of formal co-payments”, European Journal of Public Health, Volume 24, Issue 5, 1 October 2014, Pages 733–739, https://doi.org/10.1093/eurpub/ckt165
































Коментари
Все още няма коментари!
Коментирай